Câncer de Uretra
Devido ao desenvolvimento embriológico, as características anatômicas são diferentes na uretra masculina e feminina e isso justifica o estudo das neoplasias uretrais em ambos os sexos em tópicos diferentes. Câncer de uretra é mais comuns em mulheres do que em homens, na proporção de 4:1.
Tumores da Uretra masculina
Introdução
O câncer de uretra masculina é uma neoplasia rara, representando 0,01% de todas as neoplasias urológicas. Usualmente, acomete homens acima de 50 anos (média de 58 anos).
Não existem fatores etiológicos claros, porém parece estar associado a inflamações crônicas, DSTs (como o HPV), uretrites, traumas (incluindo dilatações continuadas) e estenoses uretrais (presentes em 25% a 70% dos pacientes). O local de maior frequência é a junção bulbomembranosa (60% dos casos), seguido de uretra peniana (30%) e uretra prostática (10-15%). Histologicamente, 80-88% dos casos são carcinomas epidermóides, 15-20% são carcinomas uroteliais, 5% são adenocarcinomas ou indiferenciados e 1-2% são melanomas. O câncer de uretra masculina inicia-se no segmento anterior (peniano) em aproximadamente 70% dos pacientes e as neoplasias nesta localização costumam ser mais superficiais e de menor grau histológico quando comparadas às lesões originadas na uretra posterior.
Clínica
Os sinais e sintomas mais importantes são tumor uretral palpável, sintomas obstrutivos, disúria (ardência para urinar), descarga (secreção) uretral, uretrorragia (sangramento uretral), dor uretral, hematúria (presença de sangue na urina), fístulas uretro-cutâneas, abscessos peri-uretrais e perineais.
O câncer de uretra masculina precocemente invade estruturas adjacentes, afetando corpos cavernosos e tecidos periuretrais. Os tumores da uretra posterior invadem os tecidos profundos do períneo, pele escrotal, pênis, diafragma urogenital e próstata. Os tumores da uretra anterior masculina metastatizam para linfonodos inguinais superficiais e profundos, e os da uretra posterior para linfonodos pélvicos. As metástases à distância somente ocorrem em tumores localmente avançados e costumam envolver ossos, fígado e pulmão.
O diagnóstico do câncer de uretra masculina é sugerido pela uretrocistografia retrógrada e confirmado pela uretrocistoscopia com biópsia ou após ressecção transuretral (RTU). O estadiamento é completo com exames laboratoriais, tomografia computadorizada de pelve (ou ressonância nuclear magnética) e radiografia de tórax. Citologia urinária, urografia excretora, exame de imagem do abdome (ultrassonografia ou tomografia computadorizada) e cintilografia óssea podem ser úteis em casos específicos.
Constituem fatores independentes de prognóstico o estádio da doença (profundidade da invasão), o segmento uretral atingido (tumores distais são mais favoráveis) e o tamanho da lesão primária (tumores com mais de 2cm são desfavoráveis). Os tumores superficiais da uretra anterior são geralmente curáveis. As lesões profundas, invasivas e de localização posterior são de pior prognóstico. Apresentam sobrevida global de 42% (83% para tumores superficiais, 36% para tumores invasivos, 69% para tumores de uretra anterior e 26% para os tumores de uretra posterior).
| Sistema de Estadiamento de Ray (1977) Tumores da Uretra Masculina |
||
| 0 | Tumor limitado à mucosa (in situ) | |
| A | Tumor não ultrapassa a lâmina própria | |
| B | Tumor não ultrapassa o corpo esponjoso ou limitado à próstata | |
| C | Tumor ultrapassa o corpo esponjoso com extensão aos corpos cavernsosos, músculos, fáscias, pele ou ultrapassa a cápsula prostática | |
| D | D1 | Metástases regionais incluindo gânglios regionais ou pélvicos |
| D2 | Metástases à distância | |
| Estadiamento TNM (2004) – Classificação Clínica | ||
| T | TX | O tumor primário não pode ser avaliado |
| T0 | Não há evidência de tumor primário | |
| Uretra (masculina e feminina) | ||
| Ta | Carcinoma papilar não invasivo, polipóide ou verrucoso | |
| Tis | Carcinoma in situ | |
| T1 | Tumor que invade o tecido conjuntivo subepitelial | |
| T2 | Tumor que invade qualquer uma das seguintes estruturas: corpo esponjoso, próstata, músculo periuretral | |
| T3 | Tumor que invade qualquer uma das seguintes estruturas: corpo cavernoso, além da cápsula prostática, vagina anterior, colo vesical | |
| T4 | Tumor que invade outros órgãos adjacentes | |
| Carcinoma de células transicionais da próstata (uretra prostática masculina) | ||
| Tis pu | Carcinoma in situ; envolvimento da uretra prostática | |
| Tis pd | Carcinoma in situ; envolvimento das vias prostáticas | |
| T1 | Tumor que invade o tecido conjuntivo subepitelial | |
| T2 | Tumor que invade qualquer uma das seguintes estruturas: estroma prostático, corpo esponjoso, músculo peri-uretral | |
| T3 | Tumor que invade qualquer uma das seguintes estruturas: corpo cavernoso, além da cápsula prostática, colo vesical (extensão extraprostática) | |
| T4 | Tumor que invade outros órgãos adjacentes (invasão da bexiga) | |
| N | NX | Os linfonodos regionais não podem ser avaliados |
| N0 | Ausência de metástase em linfonodo regional | |
| N1 | Metástase, em um único linfonodo, com 2 cm ou menos em sua maior dimensão | |
| N2 | Metástase, em um único linfonodo, com mais de 2 cm em sua maior dimensão, ou em múltiplos linfonodos | |
| M | MX | A presença de metástase à distância não pode ser avaliada |
| M0 | Ausência de metástase à distância | |
| M1 | Metástase à distância; | |
A classificação é aplicável aos carcinomas da uretra e carcinomas de células transicionais da próstata e uretra prostática. Deve haver confirmação histológica ou citológica da doença.
Categorias T (exame físico, diagnóstico por imagem e endoscopia), N (exame físico e diagnóstico por imagem) e M (exame físico e diagnóstico por imagem).
Na Classificação Patológica (pTNM), as categorias pT, pN e pM correspondem às categorias T, N e M.
Os linfonodos regionais são os inguinais e os pélvicos. A lateralidade não afeta a classificação N.
| G – Graduação Histopatológica | |
| GX | O grau de diferenciação não pode ser avaliado |
| G1 | Bem diferenciado |
| G2 | Moderadamente diferenciado |
| G3-4 | Pouco diferenciado/indiferenciado |
| Grupamento por Estádios | |
| Estádio | TNM |
| 0a | Ta N0 M0 |
| 0is | Tis N0 M0Tis pu N0 M0Tis pd N0 M0 |
| I | T1 N0 M0 |
| II | T2 N0 M0 |
| III | T3 N0-1 M0T1-2 N1 M0 |
| IV | T4 N0-1 M0Qualquer T N2 M0Qualquer T Qualquer N M1 |
Tratamento
O tratamento do câncer de uretra masculina é eminentemente cirúrgico. Nos casos de lesões superficiais, não invasivas, pequenas e pouco agressivas, as ressecções endoscópicas ou segmentares são, em geral, a terapia de escolha. Já nos casos de lesões invasivas, volumosas ou agressivas, cirurgias amplas e radicais se fazem necessárias, como a penectomia parcial ou radical (em tumores da uretra anterior), ou até mesmo cistoprostatectomia radical ou exanteração pélvica em casos de tumores da uretra posterior.
A ressecção dos linfonodos locoregionais pode ser necessária em casos de suspeita ou invasão dos mesmos, sendo mais frequente na região inguinal nos casos de tumores da uretra anterior, e na região pélvica nos casos de tumores da uretra posterior.
Quando o câncer de uretra masculina encontra-se em estágio avançado, com a presença de mestástases, a quimioterapia é o tratemento de escolha, dependendo do tipo histológico do tumor.
Seguimento
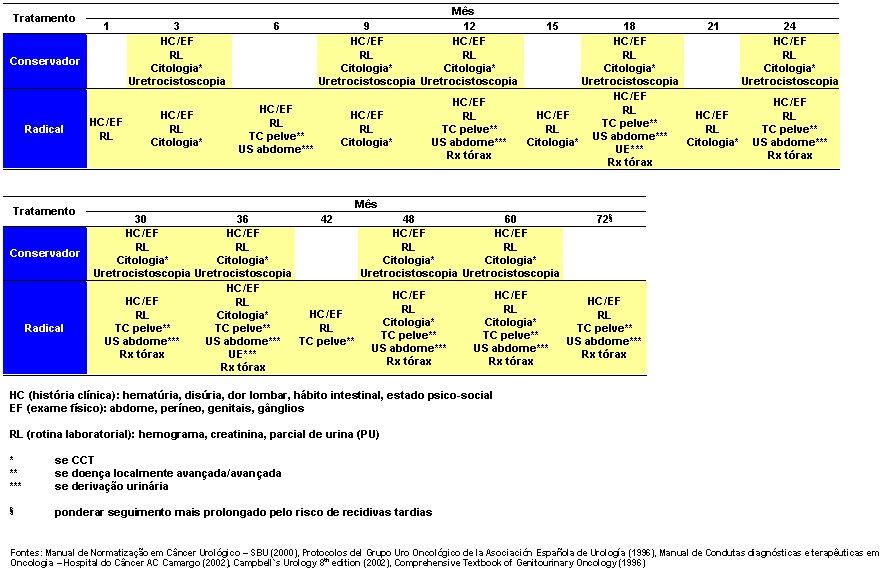
Tumores da Uretra feminina
Introdução
O câncer de uretra feminina é uma neoplasia rara, representando menos de 0,02% de todas as neoplasias na mulher e 0,01% dos tumores urológicos e ocorre geralmente no período pós-menopausa (50-60 anos).
Apesar de não apresentar fatores etiológicos claros, parece estar associado com inflamações crônicas, DSTs (como o HPV), lesões proliferativas, carúnculas, fibroses, pólipos e infecções urinárias. A leucoplasia uretral é considerada uma lesão pré-maligna. Podem se originar de divertículos locais; nestes casos predominam os adenocarcinomas de células claras. Os carcinomas epidermóides correspondem a 60% dos tumores, os carcinomas uroteliais compreendem 10-20% do total, os adenocarcinomas são encontrados em 20% das pacientes e outros (como melanoma) são <2%. Da mesma forma que em homens, a maioria dos tumores uretrais na mulher incide nos 2/3 distais do órgão.
Clínica
Os sinais e sintomas mais importantes do câncer de uretra feminina são: tumor uretral palpável, sintomas obstrutivos, disúria (ardência para urinar), uretrorragia/hematúria (sangramento uretral ou na urina) e dispareunia (dor ao coito).
As lesões uretrais podem precocemente invadir estruturas adjacentes. Aproximadamente 20% das pacientes apresentam linfonodos palpáveis no momento do diagnóstico. Os tumores situados nos 2/3 distais da uretra feminina (revestido por epitélio escamoso) metastatizam para linfonodos inguinais superficiais e profundos, e os da uretra proximal (revestido por urotélio) para linfonodos pélvicos. As metástases à distância somente ocorrem em tumores localmente avançados (<10-15% dos casos) e costumam envolver ossos, fígado, pulmão e cérebro.
O diagnóstico do câncer de uretra feminina é confirmado pela uretrocistoscopia com biópsia ou após ressecção transuretral. O estadiamento é completo com rotina laboratorial, tomografia computadorizada de pelve (ressonância nuclear magnética/ultrassonografia transvaginal são optativos), toque vaginal e radiografia de tórax. Citologia urinária, urografia excretora, exame de imagem do abdome (ultrassonografia ou tomografia computadorizada) e cintilografia óssea podem ser úteis em casos específicos.
Constituem fatores independentes de prognóstico o estádio da doença (profundidade da invasão) e o segmento uretral atingido (tumores distais são mais favoráveis). Os tumores superficiais da uretra anterior (distal) são geralmente curáveis. As lesões profundas, invasivas e de localização posterior (proximal) são de pior prognóstico. Apresentam sobrevida global em 5 anos de 10-32%, variando de 14-100% para tumores de uretra distal, 0-21% para os tumores que envolvem a uretra proximal, 40-45% para os estádios A e B, e 18-25% para os estádios C e D.
| Sistema de Estadiamento de Grabstald (1966, MSKCC) Tumores da Uretra Feminina |
||
| 0 | Tumor limitado à mucosa | |
| A | Invasão da submucosa | |
| B | Invasão muscular (infiltração da musculatura periuretral | |
| C | C1 | Infiltração da musculatura da parede vaginal |
| C2 | Infiltração da musculatura da parede vaginal e invasão da mucosa vaginal | |
| C3 | Infiltração de órgãos adjacentes, tais como bexiga, lábios, clitóris | |
| D | D1 | Metástases em linfonodos inguinais |
| D2 | Metástases em linfonodos pélvicos abaixo da bifurcação aórtica | |
| D3 | Metástases em linfonodos acima da bifurcação aórtica | |
| D4 | Metástases à distância | |
| Sistema de Estadiamento modificado por Chan e Green Tumores da Uretra Feminina |
|||
| I | Doença limitada à metade distal da uretra | ||
| II | Comprometimento da uretra em toda sua extensão, infiltrando os tecidos periuretrais, mas respeitando a vulva ou o colo vesical | ||
| III | a | Comprometimento de uretra e vulva | |
| b | Invasão da mucosa vaginal | ||
| c | Invasão da uretra e colo vesical | ||
| IV | a | Invasão do paramétrio | |
| b | 1 | Metástases para linfonodos inguinais | |
| 2 | Metástases para linfonodos pélvicos | ||
| 3 | Metástases para linfonodos para-aórticos | ||
| 4 | Metástases à distância | ||
| Estadiamento TNM (2004) – Classificação Clínica | ||
| T | TX | O tumor primário não pode ser avaliado |
| T0 | Não há evidência de tumor primário | |
| Uretra (masculina e feminina) | ||
| Ta | Carcinoma papilar não invasivo, polipóide ou verrucoso | |
| Tis | Carcinoma in situ | |
| T1 | Tumor que invade o tecido conjuntivo subepitelial | |
| T2 | Tumor que invade qualquer uma das seguintes estruturas: corpo esponjoso, próstata, músculo periuretral | |
| T3 | Tumor que invade qualquer uma das seguintes estruturas: corpo cavernoso, além da cápsula prostática, vagina anterior, colo vesical | |
| T4 | Tumor que invade outros órgãos adjacentes | |
| Carcinoma de células transicionais da próstata (uretra prostática masculina) | ||
| Tis pu | Carcinoma in situ; envolvimento da uretra prostática | |
| Tis pd | Carcinoma in situ; envolvimento das vias prostáticas | |
| T1 | Tumor que invade o tecido conjuntivo subepitelial | |
| T2 | Tumor que invade qualquer uma das seguintes estruturas: estroma prostático, corpo esponjoso, músculo peri-uretral | |
| T3 | Tumor que invade qualquer uma das seguintes estruturas: corpo cavernoso, além da cápsula prostática, colo vesical (extensão extraprostática) | |
| T4 | Tumor que invade outros órgãos adjacentes (invasão da bexiga) | |
| N | NX | Os linfonodos regionais não podem ser avaliados |
| N0 | Ausência de metástase em linfonodo regional | |
| N1 | Metástase, em um único linfonodo, com 2 cm ou menos em sua maior dimensão | |
| N2 | Metástase, em um único linfonodo, com mais de 2 cm em sua maior dimensão, ou em múltiplos linfonodos | |
| M | MX | A presença de metástase à distância não pode ser avaliada |
| M0 | Ausência de metástase à distância | |
| M1 | Metástase à distância; | |
A classificação é aplicável aos carcinomas da uretra e carcinomas de células transicionais da próstata e uretra prostática. Deve haver confirmação histológica ou citológica da doença.
Categorias T (exame físico, diagnóstico por imagem e endoscopia), N (exame físico e diagnóstico por imagem) e M (exame físico e diagnóstico por imagem).
Na Classificação Patológica (pTNM), as categorias pT, pN e pM correspondem às categorias T, N e M.
Os linfonodos regionais são os inguinais e os pélvicos. A lateralidade não afeta a classificação N.
| G – Graduação Histopatológica | |
| GX | O grau de diferenciação não pode ser avaliado |
| G1 | Bem diferenciado |
| G2 | Moderadamente diferenciado |
| G3-4 | Pouco diferenciado/indiferenciado |
| Grupamento por Estádios | |
| Estádio | TNM |
| 0a | Ta N0 M0 |
| 0is | Tis N0 M0Tis pu N0 M0Tis pd N0 M0 |
| I | T1 N0 M0 |
| II | T2 N0 M0 |
| III | T3 N0-1 M0T1-2 N1 M0 |
| IV | T4 N0-1 M0Qualquer T N2 M0Qualquer T Qualquer N M1 |
Tratamento
O tratamento do câncer de uretra feminina é eminentemente cirúrgico. Nos casos de lesões superficiais, não invasivas, pequenas e pouco agressivas, as ressecções endoscópicas ou segmentares são, em geral, a terapia de escolha. Já nos casos de lesões invasivas, volumosas ou agressivas, cirurgias amplas e radicais se fazem necessárias, como a uretrectomia total, ou até mesmo cistectomia radical ou exanteração pélvica em casos de tumores da uretra proximal.
A ressecção dos linfonodos locoregionais pode ser necessária em casos de suspeita ou invasão dos mesmos, sendo mais frequente na região inguinal nos casos de tumores da uretra anterior, e na região pélvica nos casos de tumores da uretra posterior.
Quando o câncer de uretra feminina encontra-se em estágio avançado, com a presença de mestástases, a quimioterapia é o tratemento de escolha, dependendo do tipo histológico do tumor.
Seguimento

Fontes:
Campbell-Walsh Urology, 10th edition (2011)
Comprehensive Textbook of Genitourinary Oncology, 4th edition (2011)
National Comprehensive Cancer Network (NCCN) Clinical Practice Guidelines in Oncology (NCCN Guidelines®) – Bladder Cancer – Version 2.2014
European Association of Urology (EAU) Guidelines on Primary Urethral Carcinoma (2014)
Leia tudo sobre Câncer de Uretra